Binnenkort ondergaat u een coloscopie (inwendig onderzoek van de dikke darm) voor het verwijderen van een poliep. Het is mogelijk dat de poliep al onrustige cellen bevat en op den duur kan uitgroeien tot een kwaadaardige tumor (dikke darm kanker). Deze poliep wordt ook wel een adenoom of adenomateuze poliep genoemd. Aan de buitenkant van een poliep is niet altijd te zien of een poliep onschuldig is of niet. Dit blijkt pas nadat het weefsel van de poliep is onderzocht.
Hier leest u belangrijke informatie over de gang van zaken rond deze behandeling en hoe u zich kunt voorbereiden.
Belangrijk
- Vanaf 3 dagen voor de behandeling mag u niet alles meer eten. Ook moet u laxeren. Meer informatie over het laxeren leest u in de bijgevoegde instructie.
- Als u bloedverdunners gebruikt, is het belangrijk dat u met uw behandeld arts overlegt of u deze mag doorgebruiken.
- Tijdens deze behandeling krijgt u een roesje door een endoscopie-medewerker of diepe sedatie van een anesthesiemedewerker toegediend. Van de arts krijgt u hierover meer informatie.
- Mogelijk wordt u na de behandeling een nacht opgenomen ter observatie. Het kan zijn dat uw behandelend arts besluit dat u toch naar huis mag gaan. U kunt dan niet zonder begeleiding naar huis. Dit geldt ook als u met de taxi gaat. Er moet de eerste nacht na de ingreep ook altijd een begeleider bij u aanwezig zijn.
- Uw begeleider kan in de wachtkamer plaatsnemen, maar kan niet mee de afdeling op of aanwezig zijn bij de behandeling.
- Hebt u een bril, een kunstgebit of een gehoorapparaat? Neem hiervoor dan uw eigen koker/bakje mee.
- Weet u uit eerdere ervaringen dat het plaatsen van een infuusnaaldje moeilijk is, geef dit dan tijdig aan ons door.
- Bent u ziek of verhinderd? Laat het ons zo spoedig mogelijk weten via telefoonnummer 088 75 573 66.
- Neem contact op met uw arts als u:
o allergisch bent voor bepaalde geneesmiddelen.
o (mogelijk) zwanger bent.
o aan een hart- en/of longaandoening lijdt.
Doel van de behandeling
Tijdens een coloscopie verwijdert de arts een poliep uit uw dikke darm.
Duur van de behandeling
Vooraf maken we een inschatting van hoe lang de behandeling duurt. De duur is sterk wisselend en is afhankelijk van de ligging en omvang van de poliep.
Voorbereiding uitklapper, klik om te openen
Voor de behandeling moet uw dikke darm goed schoon zijn. Dit betekent dat de darm geen voedselresten en ontlasting meer bevat. Mocht uw dikke darm niet schoon (genoeg) zijn op de dag van de behandeling, dan kan het zijn dat de behandeling niet door kan gaan.
Het is daarom belangrijk dat u alle aanwijzingen over het dieet en het laxeren goed doorneemt en uitvoert, zodat u goed voorbereid bent.
Laxeren
3 dagen voor de behandeling begint u met een vezelarm dieet. 1 dag voor de behandeling begint u met laxeren. Lees de bijgevoegde instructie goed door.
Medicijnen
Het is belangrijk dat u met uw arts bespreekt welke medicijnen u slikt en of u deze kunt blijven gebruiken. Als u nog andere strikt noodzakelijke medicijnen moet innemen, neem ze dan minstens 1 uur voor het laxeren in of minstens 1 uur nadat u het laxeermiddel heeft gedronken. Anders neemt uw lichaam de medicatie niet op.
Bloedverdunners
Gebruikt u bloedverdunners? In sommige gevallen moet u tijdelijk stoppen met het gebruik van de bloedverdunners vóór de coloscopie. Overleg dit altijd met de arts die de coloscopie heeft aangevraagd.
IJzertabletten
IJzertabletten veroorzaken een zwarte aanslag aan de binnenkant van de darm. Daardoor kan de arts de darmwand niet goed beoordelen. Daarom moet u 7 dagen voor de coloscopie stoppen met de ijzertabletten. Na de behandeling kunt u weer beginnen met de ijzertabletten, tenzij de arts iets anders met u afspreekt.
Diabetesmedicatie
Instructies zijn afhankelijk van uw bloedsuikerverlagende medicijnen. Volg de instructies nauwkeurig op, om te voorkomen dat uw bloedsuiker ontregeld raakt.
- Bij het gebruik van tabletten mag u de dag vóór de behandeling de normale dosering innemen. Op de dag van de behandeling geen bloedsuikerverlagende tabletten innemen.
- Bent u insuline afhankelijk? Pas dan de dosering van uw insuline aan in overleg met de arts.
Na de scopie krijgt u instructies wanneer uw de diabetesmedicatie weer kunt hervatten.
Orale anticonceptie
Als u orale anticonceptie (de ‘pil’) gebruikt, is deze voor de rest van de cyclus onbetrouwbaar. U bent weer beschermd nadat u aan de volgende strip bent begonnen.
Sedatie
Wij willen de behandeling zo aangenaam mogelijk laten verlopen. Daarom krijgt u tijdens de behandeling een pijnstiller en een slaapmiddel toegediend via een infuus.
Voor het slaapmiddel zijn er twee mogelijkheden:
- U krijgt een roesje toegediend door een medewerker van de endoscopie-afdeling.
- U krijgt sedatie met het medicijnen Propofol® toegediend door een medewerker van de anesthesie
Welk slaapmiddel u krijgt, hangt af van wat er tijdens de behandeling precies bij u wordt gedaan. Uw behandeld arts bespreekt dit met u.
Roesje (lichte sedatie)
Een roesje is geen narcose. Of u in slaap valt of niet is niet op voorhand te zeggen. Het doel van het roesje is dat u comfortabel bent.
Diepe sedatie (Propofol)®
U krijgt sedatie met het medicijn Propofol® toegediend door een medewerker van de anesthesie. Met het middel Propofol® bent u volledig in slaap, het is echter geen narcose. Het verschil is dat u tijdens de propofol sedatie zelfstandig blijft ademen.
Voorafgaand aan de behandeling
U meldt zich bij de receptie 4 en neemt plaats in de wachtkamer. Uw begeleider hoeft hierbij nog niet aanwezig te zijn. De verpleegkundige haalt u op uit de wachtkamer en brengt u naar de voorbereidingsruimte. Hier nemen wij uw gegevens met u door. U geeft aan de verpleegkundige het telefoonnummer van uw begeleider door. U kleedt zich van onderen uit (sokken mag u aanhouden), waarna u op het bed gaat liggen onder een deken. Uw persoonlijke spullen worden in een kluisje geplaatst. Wij brengen in uw rechterarm een infuusnaald in.
Als u voorafgaand aan de behandeling opgenomen wordt dan wordt u door de verpleegafdeling naar de endoscopie gebracht.
Tijdens de behandeling uitklapper, klik om te openen
Een endoscopieverpleegkundige haalt u op en brengt u naar de behandelruimte. De arts stelt u een aantal vragen en u kunt zelf ook vragen stellen. Dit noemen wij ook wel een ‘time-out’.
Wij meten uw bloeddruk, hartslag en zuurstofgehalte. Indien u nagellak draagt graag één vinger vrij houden van nagellak om de saturatiemeter te plaatsen.
Wanneer u de sedatie toegediend heeft gekregen, start de behandeling. De arts brengt via de anus de coloscoop (een dunne, flexibele slang) voorzichtig in de endeldarm. Daarna schuift de arts de coloscoop geleidelijk steeds verder in de dikke darm tot aan de poliep. Voor het verwijderen van poliepen, maken wij gebruik van verschillende technieken. Welke techniek wij bij u gebruiken, hangt onder andere af van de soort poliep en waar deze zich bevindt.
CO2
Tijdens de behandeling wordt er koolzuurgas in de darm geblazen, zodat de darm wijder wordt en we uw darm goed kunnen bekijken. Door het opvoeren van de coloscoop en het inblazen van CO2 kunt u pijnlijke darmkrampen krijgen. Waarschijnlijk moet u hierdoor ook winden laten. Dit is heel normaal, u hoeft zich hier niet voor te schamen. Houd de lucht niet op, want hierdoor krijgt u meer last van pijnlijke buikkrampen.
De verschillende technieken
Voor het verwijderen van poliepen maken wij gebruik van verschillende technieken. Welke techniek wij bij u gebruiken, hangt onder andere af van de soort afwijking en waar deze zich bevindt.
EMR techniek
De EMR techniek (voluit: Endoscopische Mucosale Resectie) wordt toegepast voor de verwijdering van onrustige cellen (dysplasie) of kanker in een heel vroeg stadium. De behandeling is voor de meeste patiënten genezend (curatief). EMR is alleen mogelijk als de afwijking zich beperkt tot de bovenste (oppervlakkigste) laag van de wand.
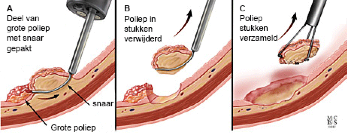
Bij de EMR techniek wordt met behulp van een dunne naald vloeistof onder de poliep gespoten, waardoor de poliep omhoog komt. Met een speciale snijdende snaar (een soort lasso) wordt de poliep vervolgens verwijderd. De MDL-arts probeert dit in één keer te doen, maar als dit niet lukt dan zal de poliep in stappen, dus in meerdere delen, worden verwijderd.
EFTR techniek
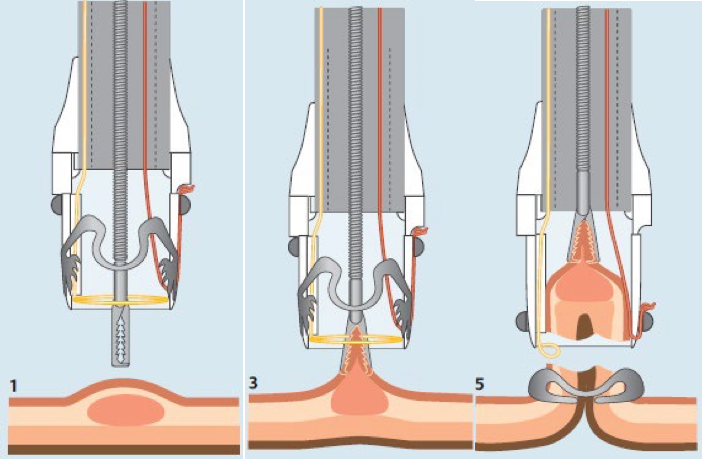
Bij de EFTR techniek (voluit: Endoscopische Full Thickness Resectie) wordt de poliep inclusief de darmwand eronder verwijderd. Hierbij gebruikt de arts een speciaal instrument wat op de tip van de endoscoop wordt aangesloten. Dit instrument bestaat uit een plastic cap waarop een klem zit. Eerst wordt de poliep in de plastic cap gezogen, waarna de klem wordt aangebracht onder de poliep. Met een speciale snaar (een soort lasso) wordt de poliep vervolgens net boven de klem verwijderd. De klem zorgt ervoor dat het wondje in de darm direct gesloten is.
ESD techniek
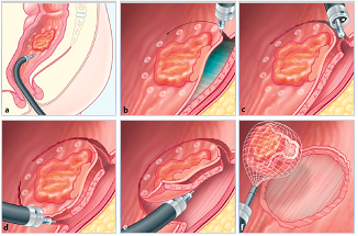
Bij de ESD techniek (voluit: Endoscopische Submucosale Dissectie) begint de arts met het aanbrengen van markeringspunten rondom de poliep. Hierna wordt vloeistof gespoten in de bindweefsellaag van de darmwand, onder de poliep. Daarna wordt de poliep met een klein mesje losgesneden van het omliggende darmslijmvlies. Hierdoor lukt het meestal om de poliep in zijn geheel te verwijderen.
Filmpje 'Poliep verwijderen met ESD':
EID techniek
Bij de EID techniek (voluit: Endoscopie intramusculaire dissectie) begint de arts met het aanbrengen van markeringspunten rondom de poliep. Hierna wordt vloeistof gespoten tussen de spierlagen van de darmwand, onder de poliep. De darmwand bestaat uit een buitenlaag van longitudinale (over de lengte lopende) spiervezels, en een binnenlaag van circulaire (rondlopende) spiervezels van het omliggende darmslijmvlies. Daarna wordt de poliep met een klein mesje losgesneden tussen de twee spierlagen van de darmwand.
Hierdoor lukt het meestal om de poliep in zijn geheel te verwijderen.
Na de behandeling uitklapper, klik om te openen
Na de behandeling brengt de verpleegkundige u naar de uitslaapkamer. Als u een roesje of diepe sedatie hebt gekregen, moet u hier nog maximaal een uurtje uitslapen om uw bloeddruk, hartslag en zuurstofgehalte te monitoren. Als u goed wakker bent, krijgt u iets te eten en drinken. Wij bellen uw begeleider na de behandeling over het tijdstip waarop u gehaald mag worden. Uw begeleider kan, zonder zich te melden, plaatsnemen in de wachtkamer bij de receptie nummer 4. De verpleegkundige brengt u naar uw begeleider. U mag niet zonder begeleiding de afdeling verlaten.
Soms wordt u na een behandeling een nacht opgenomen in het ziekenhuis ter observatie. Dit is van tevoren bekend. Vergeet in dat geval niet uw spullen voor de nacht mee te nemen naar het ziekenhuis.
Wanneer u het ziekenhuis verlaat, krijgt u een ontslagbrief. Hierin staat onder andere wat er tijdens de behandeling is gedaan en wat u moet doen in geval van complicaties.
Verkeersdeelname en begeleiding na sedatie
Wanneer door de arts is besloten dat u op de dag van de behandeling weer naar huis gaat, moet er de eerste nacht na de behandeling iemand bij u aanwezig zijn. Dit heeft te maken met de sedatie die u hebt gekregen. Het is belangrijk dat iemand u in de gaten houdt.
U mag na de sedatie de rest van de dag geen voertuig (auto, motor, brommer, fiets) besturen. Ook als u met een taxi of met het openbaar vervoer naar huis gaat, is het nodig dat er iemand bij u is.
Uitslag
De poliep wordt na de behandeling opgevangen en ingestuurd voor microscopisch onderzoek door de patholoog. De beoordeling duurt gemiddeld twee weken en de arts bespreekt met u de uitslag op de polikliniek of telefonisch.
Mogelijke complicaties
De coloscopie en het verwijderen van poliepen is een veilige behandeling. Er kunnen echter complicaties optreden:
Bloeding:
- Tijdens de behandeling kan een bloedvaatje geraakt worden. Hierdoor kan een bloeding ontstaan. Als dit gebeurt, wordt dit direct behandeld.
- Een bloeding kan ook enige tijd (tot 1 week) na de behandeling ontstaan. U merkt dit doordat u bloed braakt en/of zwarte, teerachtige ontlasting hebt. U moet dan direct contact met ons opnemen.
Perforatie: dit komt zeer zelden voor (minder dan één op de honderd gevallen). Dit betekent dat er een gaatje is ontstaan in de wand. Dit kan tijdens of na de ingreep worden verholpen.
Ademhalingsproblemen of hartfunctiestoornissen door de sedatie. Hierover krijgt u informatie tijdens het (telefonische) gesprek over de sedatie.
Soms kunt u in de dagen na de behandeling last hebben van buikpijn. Dit is bij 25% van de patiënten het geval. De buikpijn gaat na een paar dagen vanzelf weer weg. U moet contact met ons opnemen als u naast de buikpijn ook koorts hebt of als de buikpijn heel hevig is.
Neem onmiddellijk contact op met het ziekenhuis bij:
- Plotseling toenemende pijn.
- Koorts, hoger dan 38,5.
- Grote hoeveelheden bloedverlies via de anus of als het bloedverlies zich in korte tijd herhaalt.
Op werkdagen tussen 08.00 en 17.00 uur kunt u bellen met de endoscopieafdeling via 088 75 573 66. Buiten deze tijden belt u met de verpleegafdeling MDL via 088 75 562 22.
Locatie
Afdeling Endoscopie, UMC Utrecht
Route naar de poli: L
Verdieping: 2
Receptienummer: 4
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Hebt u vragen? Neem dan contact met ons op. Voor het maken van een afspraak hebt u verwijzing nodig van de huisarts of medisch specialist.
Polikliniek Afdeling Endoscopie
De afdeling is op werkdagen bereikbaar van 08.00 - 17.00 uur
