Papillair schildkliercarcinoom en folliculair schildkliercarcinoom
Er is bij u schildklierkanker vastgesteld of er is een hoge verdenking dat een gezwel in uw schildklier kwaadaardig is. In deze folder krijgt u algemene informatie over de ziekte en behandeling. Iedere patiënt is uniek, waardoor het kan voorkomen dat een behandeling of traject anders verloopt dan beschreven in deze folder. Als er vragen of onduidelijkheden zijn, dan kan u deze bespreken met uw behandelend arts, verpleegkundig specialist (vaste contactpersoon) of verpleegkundige.
Wat is schildklierkanker? uitklapper, klik om te openen
De schildklier
De schildklier is een vlindervormig orgaan, dat aan de voorzijde van de hals onder de adamsappel ligt. De schildklier maakt hormonen die een belangrijke invloed hebben op de stofwisseling. Hiermee heeft de schildklier bijvoorbeeld invloed op:
- De snelheid van uw hartslag
- De snelheid van de spijsvertering
- Hoe warm of koud u het hebt
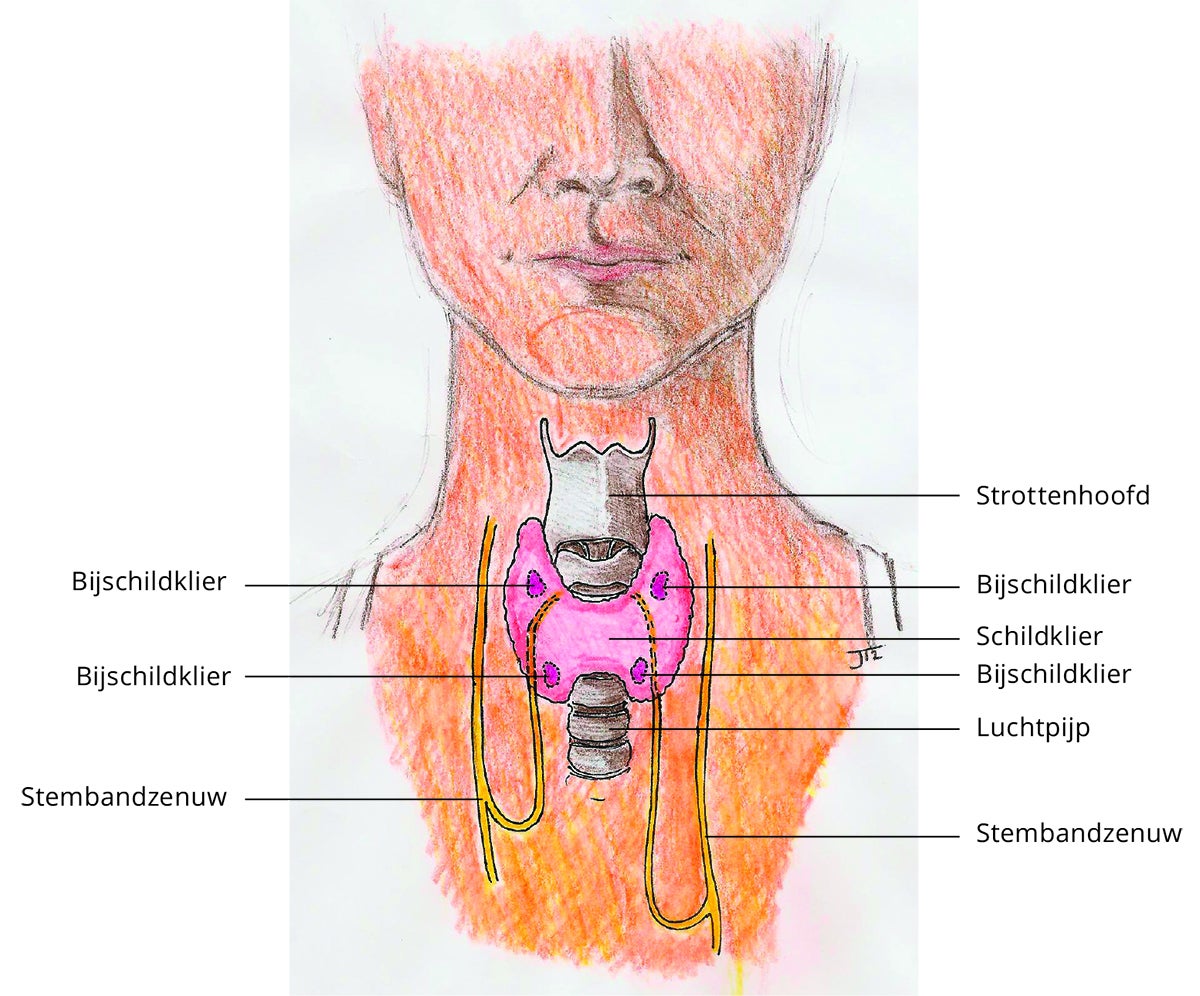
In de directe omgeving van de schildklier liggen de stembandzenuwen. Deze zorgen dat de stembanden kunnen bewegen. Aan de achterzijde van de schildklier liggen vier bijschildklieren. De bijschildklieren zijn belangrijk voor de kalkhuishouding (calcium) in het lichaam.
Schildklierkanker
Schildklierkanker is een kwaadaardig gezwel (tumor) van de schildklier. Het ontstaat door ongeremde celdeling van schildkliercellen. Een ander woord voor schildklierkanker is schildkliercarcinoom. Schildklierkanker is zeldzaam. Jaarlijks horen ongeveer 700 mensen dat zij schildklierkanker hebben. Schildklierkanker kan op alle leeftijden voorkomen, maar komt vaak op relatief jonge leeftijd voor.
Er zijn 4 verschillende vormen van schildklierkanker:
- Papillair schildkliercarcinoom
- Folliculair schildkliercarcinoom
- Medullair schildkliercarcinoom
- Anaplastisch schildkliercarcinoom
Papillair- en folliculair schildkliercarcinoom komen het meeste voor. Deze vormen van schildklierkanker groeien langzaam en de kans op uitzaaiingen verder in het lichaam is klein. Ze zijn goed behandelbaar door middel van een operatie en indien nodig een aanvullende behandeling met radioactief jodium. In deze folder geven we informatie over deze twee vormen van schildklierkanker.
Naast het papillair- en folliculair schildkliercarcinoom komen de nog zeldzamere vormen van schildklierkanker voor: het medullair schildkliercarcinoom en anaplastisch schildkliercarcinoom. Medullair schildkliercarcinoom kan voorkomen als onderdeel van een erfelijke aandoening en ontstaat door ongecontroleerde groei van zogenaamde C-cellen die in schildklier zitten. Anaplastisch schildkliercarcinoom is een nog zeldzamere en agressieve vorm van schildklierkanker waarbij de behandeling afhangt van hoe ver de ziekte gevorderd is.
In deze folder geven we alleen informatie over papillair- en folliculair schildkliercarcinoom.
Symptomen
Het belangrijkste symptoom is een knobbel/zwelling in de schildklier, ook wel een schildkliernodus genoemd. Soms is deze knobbel aan de voorkant voelbaar en/of zichtbaar. Soms wordt de knobbel per toeval ontdekt tijdens een ander onderzoek.
De knobbel kan klachten veroorzaken, zoals:
- Brokgevoel in de keel
- Drukkend gevoel in de hals
- Klachten met slikken
- Klachten met ademhalen
Klachten die vaker voorkomen bij schildklierkanker zijn:
- Heesheid
- Andere zwelling in de hals die verdacht is voor lymfeklieruitzaaiing
Oorzaken
Waarom iemand schildklierkanker krijgt is niet bekend. We zien wel dat het risico op het krijgen van schildklierkanker hoger is bij mensen die bestraald zijn in de hals. En bij mensen met familieleden met schildklierkanker.
Onderzoek
Om te onderzoeken of een schildklierknobbel kwaadaardig is, wordt een echo van de hals gemaakt. Op basis van verdachte kenmerken wordt een echogeleide punctie uit de schildklierknobbel verricht. De verkregen schildkliercellen worden onderzocht door de patholoog. Met dit onderzoek proberen we een risicoschatting te maken of er sprake kan zijn van schildklierkanker.
Hoe wordt schildklierkanker behandeld uitklapper, klik om te openen
Papillair en folliculair schildkliercarcinoom zijn goed behandelbaar. Vrijwel altijd is een operatie nodig. De operatie kan bestaan uit verwijdering van alleen de helft van de schildklier waarin de kwaadaardige tumor zich bevindt (hemithyreoïdectomie) of een totale schildklierverwijdering (totale thyreoïdectomie). Na een totale schildklierverwijdering volgt meestal een behandeling met radioactief jodium. De exacte behandeling van schildklierkanker verschilt per patiënt. Het is afhankelijk van verschillende factoren zoals:
- Uitslag van de punctie
- De grootte van de schildklierknobbel/tumor
- Specifieke kenmerken van de tumor
- Aanwezigheid van uitzaaiingen
- Voorkeuren van de patiënt
Het behandelvoorstel wordt besproken in een multidisciplinair overleg (MDO). Bij deze bespreking zijn verschillende specialisten betrokken bij onderzoek en behandeling aanwezig. Het behandelvoorstel wordt met u besproken. U besluit gezamenlijk met uw behandelaar over de behandeling.
Schildklieroperatie uitklapper, klik om te openen
Hemithyreoïdectomie
Verwijdering van alleen de zijde van de schildklier waarin de tumor zich bevindt noemen we een hemithyreoïdectomie. Deze operatie kan op drie verschillende manieren uitgevoerd worden:
- Benadering via de hals
- Benadering via de oksel met de operatierobot
- Benadering via de mond met behulp van een kijkoperatie
De keuze voor een bepaalde benadering hangt van verschillende factoren af. U kiest samen met de chirurg voor de meest geschikte methode.
Bij de benadering via de hals ligt u tijdens de operatie met het hoofd zover mogelijk achterover. Via een horizontale snede laag in de hals wordt één schildklierhelft verwijderd.
Benadering via de oksel kan plaatsvinden wanneer de tumor tussen 3 en 6 centimeter is. De ingreep wordt verricht met behulp van een operatierobot, de Da Vinci robot. Via een klein sneetje in de oksel gaan via een tunneltraject twee robotarmen en een camera naar de schildklier. De opererend chirurg bestuurt op afstand de robot terwijl de chirurg aan de operatietafel hierbij assisteert.
Benadering via de mond kan plaatsvinden als de tumor kleiner is dan 3 centimeter. Bij een benadering via de mond worden er 3 kleine sneetjes gemaakt onder de onderlip, net voor de tandenrij. Via deze weg wordt met twee kijk-operatie-instrumenten en een camera de schildklier bereikt en (gedeeltelijk) verwijderd.
Van belang bij alle operatietechnieken is het sparen van de stembandzenuwen en de bijschildklieren. Er wordt, in principe geen wonddrain achtergelaten.
Totale thyreoïdectomie
Een totale schildklierverwijdering noemen we een totale thyreoïdectomie. Deze operatie kan alleen uitgevoerd worden door benadering via de hals. U ligt tijdens de operatie met het hoofd zover mogelijk achterover. Via een horizontale snede laag in de hals wordt de hele schildklier verwijderd (of resterende schildklier verwijderd als er bij een eerdere operatie al een deel van de schildklier verwijderd was).
Wanneer er ook lymfeklieren verwijderd moeten worden duurt de operatie langer. Om goed bij de aangedane lymfeklieren te komen maakt de chirurg de snede laag in de hals groter. Soms is een tweede, hoger gelegen, snede noodzakelijk. Tijdens de operatie wordt er een wonddrain achtergelaten. Deze drain kan meestal na een dag verwijderd worden.
Mogelijke complicaties
Geen enkele operatie is zonder risico’s. De complicaties in het operatiegebied en de kans daarop hangen samen met het verloop van de operatie. Hoe ingewikkelder de operatie des te meer kans op beschadiging van de structuren die vlakbij de schildklier liggen.
Bij een volledige schildklier verwijdering (totale thyreoïdectomie) zijn mogelijke complicaties:
- Stembandzenuwletsel: ongeveer 0,5%
- Nabloeding: ongeveer 2%
- (Tijdelijk) te laag kalk (calcium) door een tekort aan bijschildklierhormoon: ongeveer 15%
Stembandzenuwletsel leidt tot heesheid. Vaak is dit van voorbijgaande aard en herstellen klachten binnen 3 maanden. Heel soms blijven mensen hees. U wordt dan naar de KNO-arts en logopedist verwezen. Met hulp van de logopedist leert u uw spraak verbeteren. Hard spreken of roepen is niet meer mogelijk.
Wanneer er na de operatie een zwelling zichtbaar wordt in de hals, dan kan het zijn dat er een nabloeding opgetreden is. In een enkel geval moet opnieuw geopereerd worden om de bloeding te stoppen.
Een tekort aan bijschildklierhormoon ontstaat doordat tijdens de operatie de bijschildklieren zijn beschadigd of verwijderd. Het kalkgehalte (calcium) in uw bloed wordt laag. Dit kunt u merken doordat u tintelingen in de vingertoppen of rond de mond krijgt. Ook kan er spierkramp ontstaan. Bij deze klachten wordt het calcium bepaald in uw bloed. Bij een laag calcium wordt u behandeld met calciumtabletten en actief vitamine D (alfacalcidol of calcitriol). Hiermee wordt het calciumtekort behandeld. Het calciumtekort kan tijdelijk of blijvend zijn. Dit wordt pas na langere tijd duidelijk. U leest meer over het calciumtekort bij “Follow-up na schildklierkanker”.
Na de operatie
De pijn na de operatie is te vergelijken met die van een keelontsteking. Wanneer u geopereerd bent via de hals kan het zijn dat u last heeft van uw nek doordat uw hoofd tijdens de operatie naar achteren gekanteld heeft gelegen. Over het algemeen verdwijnen deze klachten vanzelf in een paar dagen. De wond wordt gesloten met een niet-oplosbare hechting. De hechting steekt aan beide zijden van het litteken naar buiten, zodat de chirurg deze later eenvoudig kan verwijderen. Knipt u deze uiteinden dan ook niet af!
Heeft de operatie plaatsgevonden via de oksel, dan kunt u pijn ervaren in het gebied tussen de oksel en de hals. Deze pijn verdwijnt over het algemeen vanzelf na ongeveer een week. Ook kunt u tijdelijk een doof gevoel van de huid hebben en kan er vochtophoping in het tunneltraject ontstaan. Over het algemeen is het een veilige operatie met weinig complicaties en een vlot herstel. De wond in de oksel wordt onderhuids gehecht, de hechtingen hoeven dus niet verwijderd te worden.
Heeft de operatie via de lip plaats gevonden (TOETVA), dan kunt u pijn ervaren in het gebied tussen de lip en de hals en kan er zwelling op treden van de lip. Ook kan er tijdelijk doofheid van de kin ontstaan. Deze klachten verdwijnen over het algemeen vanzelf.
Als uw volledige schildklier verwijderd is, dan start u een dag na de operatie met schildklierhormoon. De endocrinoloog of verpleegkundig specialist controleert deze behandeling op de polikliniek.
De opnameduur is afhankelijk van het optreden van eventuele complicaties. Indien er een laag calcium ontstaat dan moet dit behandeld worden. Het kan soms een paar dagen duren voordat deze op een veilige stabiele waarde is, zodat u met ontslag kunt.
Van de verpleegafdeling krijgt u een afspraak mee voor de poliklinische controle bij de chirurg. Tijdens deze afspraak zal de chirurg de eventueel aanwezige hechtingen verwijderen en u de uitslag van het microscopisch weefselonderzoek vertellen.
Vervolgbehandeling en follow-up
Na de operatie wordt het weefselonderzoek tijdens het multidisciplinaire overleg (MDO) besproken. Er volgt een advies voor aanvullende behandeling of follow-up. Uw behandelend chirurg, endocrinoloog en/of verpleegkundig specialist zal deze uitkomst met u bespreken. U besluit gezamenlijk met uw behandelaar over een eventuele vervolgbehandeling.
Na totale thyreoïdectomie: behandeling met radioactief jodium uitklapper, klik om te openen
Als uw hele schildklier is verwijderd (totale thyreoïdectomie) dan volgt meestal een aanvullende behandeling met radioactief Jodium (I-131). Na het verwijderen van de hele schildklier, blijft vaak nog een kleine hoeveelheid (microscopisch) schildklierweefsel achter in de hals. De behandeling met radioactief jodium zorgt ervoor dat ook dit weefsel wordt verwijderd. Wanneer er uitzaaiingen zijn, dan worden deze ook behandeld met het radioactieve jodium.
In deze folder krijgt u beperkte informatie over de behandeling met radioactief jodium. Uitgebreide informatie over de voorbereiding, dieet, behandeling en leefregels krijgt u op een later moment van de nucleair geneeskundige.
Onttrekken of injectie met rTSH
Het is belangrijk dat resterend schildklierweefsel optimaal gestimuleerd wordt om het radioactieve jodium goed op te nemen. Deze opname wordt verbeterd door verhoogde hoeveelheid TSH (thyroid stimulerend hormoon) in het lichaam. Dit kan op twee manieren bereikt worden.
Als u behandeld wordt met een lage dosering radioactief jodium, dan wordt een verhoogd TSH bereikt door toediening van twee injecties met synthetisch TSH (rTSH-injecties van Thyrogen®). Deze injecties worden 2 dagen voor de jodiumbehandeling door een verpleegkundige bij u thuis toegediend. Over het algemeen hebben patiënten geen bijwerkingen van deze injecties. Soms ontstaat lokale roodheid, ongemak en/of jeuk op de plek van de injectie. U krijgt ook een jodiumarm dieet voorafgaand aan de jodiumbehandeling.
Als u behandeld wordt met een hoge dosering radioactief jodium dan wordt een verhoogd TSH bereikt door de behandeling met schildklierhormoon (levothyroxine) gedurende 4 weken te staken. U krijgt ook een jodiumarm dieet voorafgaand aan de jodiumbehandeling. Er ontstaat langzaam hypothyreoïdie (te weinig schildklierhormoon in het lichaam) waardoor het lichaam zelf meer TSH gaat aanmaken. We noemen dit proces “onttrekken”. Met deze voorbereiding wordt het radioactieve jodium het beste opgenomen. Nadeel van deze voorbereiding is dat u klachten kan ervaren van het tekort aan schildklierhormoon. Meestal ontstaan deze in de 3e week na het stoppen van schildklierhormoon en kunnen in week 4 verder toenemen. Klachten die u kunt krijgen zijn:
- Vermoeidheid
- Kouwelijkheid
- Traagheid
- Verminderde concentratie
- Obstipatie
- Stijve, pijnlijke spieren en/of gewrichten
- Vocht vasthouden
Deze klachten verdwijnen weer als u na de behandeling radioactief jodium start met schildklierhormoon.
Zwangerschap en kinderwens
Vrouwelijke patiënten:
Behandeling met radioactief jodium is niet mogelijk als u zwanger bent. U krijgt het advies om 6 maanden na de behandeling met radioactief jodium niet zwanger te worden.
Herhaaldelijke behandelingen met hoge dosering radioactief jodium kan leiden tot vervroegde overgang. Bespreek (toekomstige) kinderenwens met uw behandelend arts of verpleegkundig specialist.
Mannelijke patiënten:
Er is een zeer kleine kan op verminderde vruchtbaarheid na behandeling met hoge dosering radioactief jodium. Als u in aanmerking zou willen komen voor het preventief laten invriezen van uw spermacellen, neem dan contact op met uw behandelende arts of verpleegkundig specialist.
Wij adviseren u de eerste 4 maanden na de behandeling geen kinderen te verwekken.
Voorbereiding
U krijgt via de nucleaire geneeskunde informatie over jodiumarm dieet. Daarnaast krijgt u informatie hoe u zich kan voorbereiden op de ziekenhuisopname voor behandeling met radioactief jodium.
Behandeling
De behandeling bestaat uit het doorslikken van een capsule met radioactief jodium. Het radioactieve jodium gaat naar resterend schildklierweefsel en wordt weg gestraald. Radioactief jodium dat niet wordt opgenomen, verlaat het lichaam via de urine, transpiratievocht en ontlasting.
De duur van de opname is 1 dag bij een lage dosis en varieert van 3 tot 5 dagen bij een hoge dosis. Bij een hoge dosis is de duur van de opname afhankelijk van de hoeveelheid radioactiviteit die u uitstraalt, welke de verpleegkundige dagelijks meet. U kunt weer naar huis als deze meting onder een wettelijk vastgesteld niveau komt. Vanwege de radioactiviteit mag u gedurende de opname uw kamer niet verlaten. U wordt opgenomen op een eenpersoonskamer met eigen douche en toilet, uitzicht naar buiten, telefoon, televisie, internet, Wifi en hifi set.
Leefregels
Als u naar huis mag, dan heeft u nog wel radioactiviteit in uw lichaam. Mensen in uw omgeving kunnen dus straling ontvangen. Dit is niet gevaarlijk als de hoeveelheid straling laag is. Om de hoeveelheid straling voor mensen in uw omgeving zo laag mogelijk te houden krijgt u leefregels. De periode van leefregels varieert van 24 uur tot maximaal 1 week. Uitgebreide informatie over de leefregels krijgt u van de nucleair geneeskundige.
Post-ablatie scan
Ongeveer 1 week na de behandeling wordt een post-ablatie scan (whole body scintigrafie) gemaakt op de afdeling Nucleaire Geneeskunde door een medisch nucleair werker. Met deze scan zien we waar het radioactieve jodium in uw lichaam is opgenomen. Ongeveer 1 week na de scan krijgt u een afspraak bij uw behandelend arts of verpleegkundig specialist voor de uitslag. Dan zal verdere behandeling of follow-up met u besproken worden.
Follow-up na verwijdering van de helft van de schildklier (hemithyreoïdectomie) uitklapper, klik om te openen
Schildklierfunctie
Het overgebleven schildklierweefsel is meestal goed in staat om voldoende schildklierhormoon te maken. Dit moet na de operatie wel gecontroleerd worden. U krijgt een afspraak om 6 weken na de operatie bloed te prikken. In het bloed wordt gekeken naar twee waarden: TSH en vrijT4. VrijT4 is een vorm van schildklierhormoon die de schildklier maakt. TSH is een hormoon dat de schildklier stimuleert om schildklierhormoon te maken. Het wordt gemaakt door de hypofyse, dit is een kleine hormoon klier dat onder de hersenen ligt. De hypofyse meet in het lichaam of er voldoende schildklierhormoon is. Als het schildklierhormoon te laag is, dan reageert de hypofyse hierop door meer TSH te maken. Na het verwijderen van de halve schildklier zien we vaak dat het TSH licht verhoogd is. Dit is heel normaal, omdat het overgebleven schildklierweefsel dubbel zo hard moet werken. Om dit te kunnen moet de schildklier meer gestimuleerd worden.
Ongeveer bij 30% van de mensen komt het voor dat na het verwijderen van de halve schildklier onvoldoende schildklierhormoon wordt gemaakt. Dit noemen we hypothyreoïdie.
U moet dan starten met schildklierhormoon vervangend medicijn.
Klachten:
Door gebrek aan schildklierhormoon worden lichaamsfuncties vertraagd. Dit kan onbehandeld klachten veroorzaken. De meest voorkomende klachten zijn:
- Vermoeidheid
- Kouwelijkheid
- Menstruatieproblemen (hevigere menstruatie of uitblijven van menstruatie)
- Gewichtstoename
- Obstipatie
- Pijn en kramp in de spieren
- Psychische problemen (bijvoorbeeld depressieve klachten)
- Verminderd geheugen
Controle of schildklierkanker terugkomt
U blijft gedurende 5 jaar bij ons onder controle. We controleren jaarlijks of de schildklierkanker terugkomt. Dit gebeurt door een echo van de hals te maken. De radioloog onderzoekt met de echo de plek waar de schildklier verwijderd is, de nog aanwezige helft van de schildklier en alle lymfeklieren in de hals. Bij een verdachte afwijking zal een punctie uitgevoerd worden. Als na 5 jaar de ziekte niet is terug gekeerd, dan is de kans dat dit in de toekomst terugkomt heel erg klein. Verder vervolgonderzoek is dan ook niet nodig.
Thyreoglobuline:
Misschien heeft u gelezen dat het stofje thyreoglobuline vaak als tumormarker gebruikt wordt na behandeling van schildklierkanker. Thyreoglobuline is echter na een halve schildklierverwijdering niet bruikbaar om te onderzoeken of schildklierkanker terugkomt. Thyreoglobuline is namelijk een stofje dat gemaakt wordt door schildkliercellen. Omdat u nog een deel van uw schildklier heeft, zal thyreoglobuline meetbaar zijn. Het is daarom niet bruikbaar bij uw behandeling.
Follow-up na totale schildklierverwijdering en behandeling radioactief jodium uitklapper, klik om te openen
TSH-suppressie behandeling
U bent na de operatie en radioactief jodiumbehandeling gestart met schildklierhormoon. Door deze behandeling wordt het schildklierhormoon dat u eerst zelf maakte vervangen door een medicijn. In het eerste jaar na de behandelingen krijgt u expres meer schildklierhormoon dan u daadwerkelijk nodig hebt. Dit doen we om de hoeveelheid hormoon TSH in het bloed heel erg laag te maken. We noemen dit TSH-suppressie. TSH is een hormoon wat wordt gemaakt door de hypofyse. Dit is een kleine hormoonklier dat onder de hersenen ligt. TSH heeft als doel om schildkliercellen te stimuleren schildklierhormoon te maken. Door dit stimulerende effect is TSH een potentiele groei factor van eventuele schildklier(kanker)cellen. De TSH-suppressie therapie wordt meestal na een jaar omgezet naar een schildklierhormoon vervangende therapie met een normaal TSH als er geen aanwijzingen zijn dat u nog schildklierkanker heeft en het risico dat de ziekte terugkomt klein is.
Bijwerkingen:
De meeste mensen ervaren geen of weinig bijwerkingen van de TSH-suppressie behandeling. Bijwerkingen van te veel schildklierhormoon zijn:
- Gejaagdheid en/of nerveus gevoel
- Hartkloppingen
- Toename eetlust
- Snel warm hebben
- Zweten
- Slecht slapen
- Trillende handen
- Diarree
- Afvallen
- Vermoeidheid
Als deze klachten mild en acceptabel zijn, dan hoeft u niets te doen. Bij hevige klachten kan in overleg met uw behandelaar de dosering aangepast worden. Soms wordt een ander medicijn gestart tegen de bijwerkingen.
Neem altijd contact op bij hevige hartkloppingen of pijn op de borst.
Behandeling van calciumtekort
De calciummedicijnen (calciumtabletten en actief vitamine D) worden na de operatie afgebouwd. Dit gebeurt op geleide van het calciumgehalte in uw bloed. Tijdens het afbouwen moet u regelmatig bloedprikken en krijgt u telefonisch afspraken met de internist-endocrinoloog of verpleegkundig specialist. Op geleide van de calciumwaarde wordt een inschatting gemaakt of de medicijnen volledig afgebouwd kunnen worden. Soms meten we hiervoor uw eigen productie van bijschildklierhormoon in het bloed. Tijdens het afbouwen moet u goed letten op klachten die passen bij een hoog en een laag calciumgehalten.
Klachten van laag calciumgehalte zijn: tintelingen (met name in de vingertoppen, tenen of mond), doof gevoel, spiertrekkingen en/of spierkramp. Klachten van plotseling te hoog calcium zijn algehele ongemak en je niet lekker voelen, misselijkheid, dorst en/of veel plassen. Bij deze klachten moet u contact opnemen met de internist-endocrinoloog of verpleegkundig specialist.
Als het volledig afbouwen van calciummedicijnen niet lukt dan wordt naar een vaste dosering gezocht waarbij het calciumgehalte in uw bloed laagnormaal is en u geen klachten heeft. We streven naar een laagnormaal calcium om te voorkomen dat u niet te veel calcium uit plast. Dit is noodzakelijk om kalkafzetting in de nieren of nierstenen te voorkomen.
Controle of de schildklierkanker terugkomt
Als na de operatie en behandeling met radioactief jodium nog aantoonbare ziekte is, dan worden verdere onderzoeken en behandelingen besproken in het multidisciplinaire overleg en individueel afgestemd.
Als na de operatie en behandeling met radioactief jodium geen aanwijsbare ziekte is dan wordt het onderstaande follow-up schema gevolgd:
Eerste controle na 6 maanden:
Zes maanden na de behandeling met radioactief jodium wordt een echo van de hals gemaakt. De radioloog onderzoekt met de echo de plek waar de schildklier verwijderd is en alle lymfeklieren in de hals. Bij een verdachte afwijking zal een punctie uitgevoerd worden.
Op de dag van de echo gaat u ook bloedprikken. In het bloed kijken we naar de specifieke tumormarker: thyreoglobuline. Thyreoglobuline is een stof dat alleen gemaakt wordt door schildkliercellen. Als het thyreoglobuline meetbaar is, dan is dit een aanwijzing dat er in uw lichaam schildklier(kanker)cellen zijn.
Als er aanwijzingen zijn dat er nog schildklierkankercellen zijn, dan bespreken we in ons multidisciplinaire overleg (MDO) vervolgonderzoek en/of behandeling.
Controle na 12 maanden:
Als er geen aanwijzingen zijn voor schildklierkankercellen na 6 maanden, dan wordt 12 maanden na de behandeling met radioactief jodium de hoeveelheid thyreoglobuline in het bloed bepaald nadat u 2 injecties hebt gekregen met synthetisch TSH (rTSH-injecties van Thyrogen®). Deze injectie zorgt ervoor dat eventuele schildklier(kanker)cellen gestimuleerd worden thyreoglobuline te maken.
Verdere follow-up:
De kans dat schildklierkanker terugkomt is erg klein, als de hoeveelheid thyreoglobuline in het bloed na toediening van de rTSH-injecties onmeetbaar laag is. De TSH-suppressie therapie wordt dan gestaakt. Het thyreoglobuline wordt vervolgens jaarlijks gemeten. Als na 5 jaar de ziekte niet is terug gekeerd, dan is de kans dat dit in de toekomst terugkomt heel erg klein. Verder vervolgonderzoek is dan ook niet nodig. Het tekort aan schildklierhormoon wordt dan verder behandeld door de huisarts.
Hulp en ondersteuning uitklapper, klik om te openen
Schildklierkanker en de behandeling van schildklierkanker kan invloed hebben op het dagelijkse leven. Er kunnen naast lichamelijke problemen ook emotionele en sociale problemen ontstaan. Het is logisch dat evenwicht in uw bestaan verstoord is. En dat dat een tijd duurt, zelfs als je met succes behandeld bent. Een groot deel van de patiënten blijkt goed in staat om met hulp van naasten en het medische team deze aspecten van het ziek zijn te verwerken. Echter soms is aanvullende zorg/hulp wenselijk. Het is belangrijk dat als u problemen ervaart dit bespreekbaar te maken, zodat wij u kunnen helpen of verwijzen naar een andere hulpverlener.
AYA uitklapper, klik om te openen
AYA’s (Adolescents & Young Adults) zijn jonge mensen die tussen 18 en 35 jaar voor het eerst te horen krijgen dat zij kanker hebben. Als je tot deze groep hoort, dan kan het zijn dat je hele normale leeftijdsspecifieke vragen en zorgen hebt, maar nu in een abnormale situatie. Denk aan vragen over opleiding, werk, voeding, sport, zelfstandigheid, relaties, vruchtbaarheid en seksualiteit. In het UMC Utrecht bieden we AYA zorg. Voor meer informatie hierover kun je terecht bij je verpleegkundig specialist of direct via aya@umcutrecht.nl.
Meer informatie vind je op: www.ayazorgnetwerk.nl
Meer informatie uitklapper, klik om te openen
Meer informatie over schildklierkanker vindt u ook op: www.zeldzamekankers.nl/schildklierkanker
Patiëntvereniging
Schildklierorganisatie Nederland (SON): www.schildklier.nl
Contact uitklapper, klik om te openen
Hebt u vragen? Neem dan contact met ons op. Voor het maken van een afspraak hebt u een verwijzing nodig van de huisarts of specialist.
Polikliniek Endocriene Oncologie
U kunt de polikliniek van 8.00 tot 12.00 uur en van 13.00 tot 17.00 uur bereiken.
Acute hulp buiten kantooruren
In de avond en nacht, tijdens het weekend en op feestdagen neemt u contact op met de dienstdoende internist-endocrinoloog
088 75 555 55
Vraag naar de dienstdoende internist-endocrinoloog. De receptie verbindt u dan door.
Verpleegafdeling Stralingsunit Oncologie
Tijdens de behandeling kunt u last hebben van bijwerkingen. Soms is het nodig dat u dan (direct) contact opneemt.
U kunt de Stralingsunit Oncologie bereiken van 8.00 tot 15.00u via:
Bezoekadres
Heidelberglaan 100 (locatie AZU), Utrecht
De Stralingsunit bevindt zich op de 2e verdieping in Bouwdeel E
Postadres
UMC Utrecht
Stralingsunit Oncologie
Huispostnummer E 02.119
Postbus 85500
3508 GA Utrecht
Hebt u vragen? Neem dan contact met ons op. Voor het maken van een afspraak hebt u een verwijzing nodig van de huisarts of specialist.
Polikliniek Endocrinologie
De polikliniek is op werkdagen bereikbaar van 08.00 - 17.00 uur
Postadres
UMC Utrecht
Polikliniek Endocrinologie
Huispostnummer L 00.408
Postbus 85500
3508 GA Utrecht
